Eizellenentnahme
Eier (Eizellen) werden von Patienten durch transvaginale Aspiration direkt aus den Eierstockfollikeln entnommen, ungefähr 36 Stunden nach einer Injektion von HCG. Zu diesem Zeitpunkt wird die Follikelflüssigkeit in das Labor gebracht, so dass die Eier von den Embryologen identifiziert werden können, da Eizellen innerhalb des sich entwickelnden Follikels reifen, sie sind von Cumulus-Zellen umgeben, die an der Ernährung des Eies beteiligt sind., Das Ei und der Cumulus werden als Oozyten-Cumulus-Komplex bezeichnet.
Unmittelbar nach dem Abruf wird jeder Komplex unter einem Mikroskop identifiziert und dann in eine spezielle Lösung („insemination media“) überführt, die speziell entwickelt wurde, um alle Nährstoffe und andere Substanzen bereitzustellen, die zur Maximierung der Wahrscheinlichkeit einer erfolgreichen Befruchtung von Eizellen erforderlich sind.eier durch das Sperma.,
Das die Eier enthaltende Geschirr wird dann in einen Inkubator gegeben, so dass die Umgebungsbedingungen rund um die Eier hinsichtlich der Licht -, Sauerstoff-und Kohlendioxidkonzentrationen sowie des pH-Werts und der Temperatur streng kontrolliert werden können. Die Kumuluszellen bleiben mindestens 4 Stunden nach der Entnahme an der Eizelle haften, damit die Eizellen ihre Reifung abschließen können. Da an bestimmten Tagen unterschiedliche Verfahren zur Eizellen-und Embryonalentwicklung auftreten, bezeichnen wir den Tag der Eizellenentnahme als „Tag Null“.,
Befruchtung
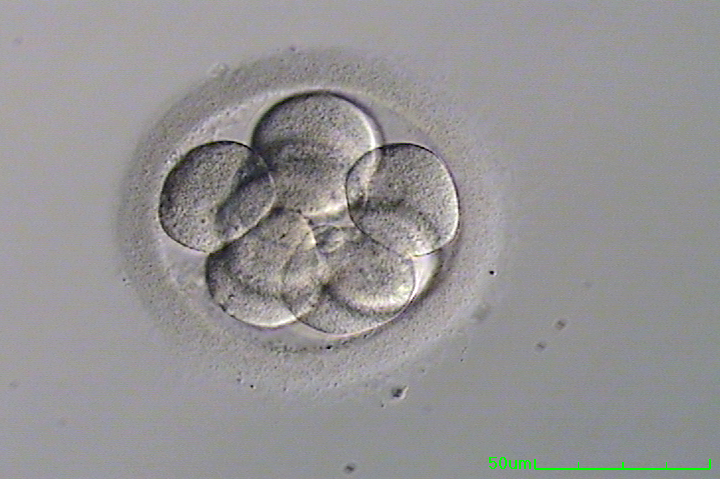
Die Beurteilung der Befruchtung erfolgt durch Auswertung jedes Eies am Tag nach der Eizellenentnahme und auf der Suche nach dem Vorhandensein von zwei Vorkernen. Ein Pronukleus enthält das genetische Material, das von der Eizelle beigesteuert wird; Der andere enthält das genetische Material, das von den Spermien beigesteuert wird. Das Vorhandensein von zwei Vorkernen bezeichnet eine normale Befruchtung. Der Präembryo in diesem einen Zellstadium wird als Zygote bezeichnet, die die erste Stufe der Embryonalentwicklung darstellt., Das Vorhandensein von nur einem Pronukleus bedeutet im Allgemeinen, dass das Ei aktiviert wurde, aber es gibt keinen Spermienbeitrag.
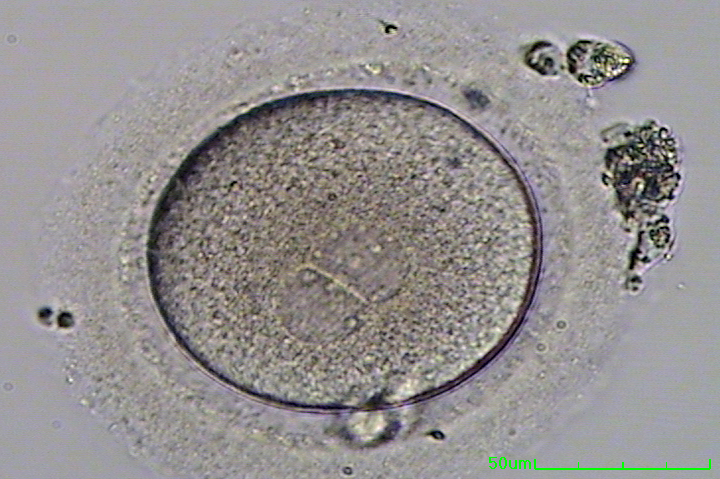
Das Vorhandensein von mehr als zwei Vorkernen bedeutet entweder, dass mehr als ein Sperma in die Eizelle eingetreten ist oder dass die Eizelle ihren endgültigen Reifungsprozess nicht abgeschlossen hat (der auftritt, nachdem das Sperma in die Eizelle gelangt ist). Folglich ist zu viel mütterliches genetisches Material vorhanden, damit sich ein normaler Embryo entwickeln kann., Diese Zygoten, die mehr oder weniger als zwei Vorkerne enthalten, sind chromosomal abnormal und können sich daher niemals zu einem normalen Baby entwickeln.
Embryokultur mit sequentiellen Medien
In der Natur erfolgt die Befruchtung typischerweise im Eileiter. Der resultierende Embryo bewegt sich dann langsam die Röhre hinunter und tritt in die Gebärmutter ein, wo er mehrere Tage schwimmt, bevor er sich an der Gebärmutterwand festsetzt., Auf dieser Reise ist der Embryo verschiedenen biochemischen Umgebungen ausgesetzt – von denen jeder die besonderen Nährstoffe enthält, die der sich entwickelnde Embryo in jedem Stadium seines Wachstums vor der Implantation benötigt. Wir versuchen, dieselbe Umgebung in unserem IVF-Labor durch den Einsatz verschiedener Medien (Kulturlösungen) in verschiedenen Stadien der Embryonalentwicklung wiederherzustellen.
Die Befruchtung erfolgt in Kulturmedien, die speziell darauf ausgelegt sind, dieselbe Umgebung nachzuahmen, der ein Ei im Eileiter ausgesetzt wäre., Embryonen in jedem nachfolgenden Entwicklungsstadium werden in Medien gezüchtet, die denen ähneln, denen sie auf ihrem Weg in die Gebärmutter begegnen würden. Wenn sich Embryonen entwickeln, ändern sich ihre Stoffwechselanforderungen. Daher werden die Nährstoffe und andere Substrate, die für ihr Wachstum benötigt werden, sequentiell verändert, um diese Bedürfnisse zu erfüllen.
Nach dem 8-zelligen Entwicklungsstadium wird die Zellteilung schneller und die Embryonen benötigen zusätzliche Ressourcen aus der Umwelt., Da sich die Anforderungen an die Embryonen geändert haben, ist eine andere Medienformulierung erforderlich, um die Bedürfnisse dieser hochaktiven Embryonen im späteren Stadium besser zu erfüllen. Durch spezifische Medien für die verschiedenen Stadien der Embryonalentwicklung (Befruchtung, frühe Embryo-und Blastozystenentwicklung) kann das Labor besser nachahmen, was die Embryonen erleben würden, wenn sie sich noch im Körper der Frau befänden, dh. „in vivo“., Seit der Implementierung der Verwendung sequentieller Medien im Labor hat Austin IVF eine signifikant verbesserte Embryonenqualität gesehen, was dazu führte, dass sich eine größere Anzahl von Embryonen im Blastozystenstadium entwickelte.,
|
|
|
Embryo Transfer
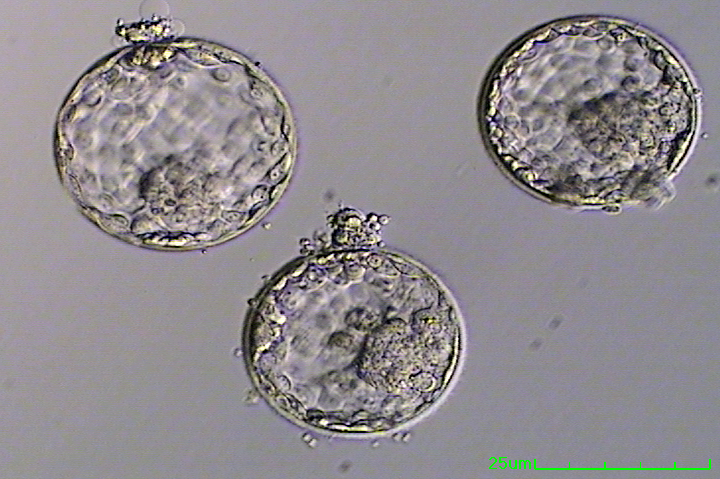
Typically because you have a large number of nicely developing embryos – the embryos are allowed to continue to grow in the lab and the selection of the best embryos is made on day 5., Wenn der Transfer am 3. Tag erfolgt, befinden sich die für den Transfer ausgewählten Embryonen normalerweise im 6-8-Zellstadium. Am Tag 5 sollten sich die Embryonen im Blastozystenstadium befinden, zu diesem Zeitpunkt enthält jeder Embryo ungefähr 100-120 Zellen. In diesem Stadium beginnt sich der Embryo zu differenzieren. Die Zellen, die dazu bestimmt sind, das Baby zu werden, werden als „innere Zellmasse“identifiziert. Die Zellen um die Peripherie des Embryos werden Trophektoderm genannt und werden zur Plazenta. Es gibt einen klaren Raum innerhalb der Blastozyste, der Blastozele genannt wird.,
Die Entwicklung des Trophektoderms und der inneren Zellmasse ist ebenso wichtig für die Entwicklung einer gesunden Schwangerschaft.
Obwohl Sie und Ihr Arzt über die Anzahl der zu übertragenden Embryonen entscheiden, halten sich Texas Fertility Center und Austin IVF strikt an die von der Society of Assisted Reproductive Technology (SART) festgelegten Embryotransferrichtlinien. Diese Richtlinien wurden basierend auf einer umfassenden Überprüfung der veröffentlichten Literatur in der Hoffnung entwickelt, die Chance eines Paares auf eine Schwangerschaft zu maximieren und gleichzeitig das Risiko einer Mehrlingsschwangerschaft zu minimieren., Die Anzahl der zu übertragenden Embryonen wird durch mehrere Faktoren bestimmt, einschließlich des Alters des Eies und der Entwicklung der Embryonen. Sobald die Entscheidung über die Anzahl der zu übertragenden Embryonen getroffen wurde, informiert der Arzt den Embryologen. Die Embryologen sind diejenigen, die tatsächlich die spezifischen Embryonen auswählen, die übertragen werden sollen.